HYDRO-ADENITE SUPPURATIVE : UN CAS CLINIQUE
Nnamonu MI
Department Of Surgery,
Jos University Teaching Hospital,
Jos.
E-mail: miknnamonu@yahoo.com
Subvention: Aucune
Conflit d'intérêts: Aucun
*Correspondence
RESUMÉ
Hidrosadénite suppurée est une maladie chronique de la peau et défigurant caractérisée par de multiples abcès et des sinus. Souvent, il n'est pas reconnu au début de cet environnement en raison de la connaissance limitée de cette condition. L'auteur a cherché à examiner les connaissances disponibles sur cette condition et rapportera un cas actuellement géré dans une unité de chirurgie générale. La recherche documentaire a été effectuée en utilisant le moteur de recherche et un patient qui a présenté à l'unité de l'auteur est présenté. En conclusion, hidrosadénite est une maladie pénible. Indice élevé de suspicion et des enquêtes pertinentes permettrait d'améliorer le diagnostique précoce; plusieurs options sont disponibles pour le traitement avec de bons résultats en fonction du stade de la maladie.
Mots clés: Hidrosadénite suppurée, Glandes apocrites, Des sinus, Des abcès, Des antibiotiques et l'excision, Greffe de peau.
INTRODUCTION
Hidrosadénite suppurée est une maladie de peau qui affecte le plus souvent les zones des glandes apocrites portant la sueur du corps ou des glandes sébacées, comme les aisselles, les seins, l'intérieur des cuisses, l'aine et des fesses. C'est une maladie inflammatoire chronique caractérisée par des abcès et des sinus formation1. Il est souvent diagnostiqué à tort comme «furoncles». Cela se traduit par un retard de diagnostique, des soins fragmentés, et la progression vers une maladie chronique invalidante avec formation d'un abcès qui a un impact profondément négatif sur la qualité de vie. Furoncles simples ont un aspect pointu avec la peau sus-jacente brillant ou purulent. Les lésions apparaissent hidradénomes plus arrondie et s'étendent jusque dans les couches profondes du derme.
Hidrosadénite suppurée (des HIDROS grecs, la sueur et aden, glandes) est également connu comme la maladie de Verneuil ou acné inversa, et il est parfois orthographié hydradenitis2.
La cause est inconnue mais peut impliquer un défaut d’epithelium3 folliculaire terminale. Il est traditionnellement attribué à une occlusion du conduit apocrite par un plus.2 kératiniques facteurs contributifs incluent le frottement du tissu adipeux axillaire, la sueur, la chaleur, le stress, les vêtements serrés et components2 hormonaux et génétiques. Hidrosadénite suppurée survient généralement après la puberté et avant 40 ans, d'où la théorie selon laquelle il existe une composante hormonale à la pathogenèse. En outre, les poussées ont été associées à cycles menstruels plus courts et plus la durée de 2.There flux menstruel est une composante génétique, comme une étude de 110 patients, a rapporté 38% des patients ayant des antécédents familiaux de cette maladie. Ceci est pensé pour refléter une forme familiale autosomique dominante avec inheritance2. Le tabagisme est un facteur de risque reconnu à la fois pour le développement d’hidrosadénite et la progression vers une maladie grave. L'obésité est aussi un facteur de risque, la majorité des patients sont en surpoids, et les deux indices de masse corporelle et le tabagisme ont été directement corrélé à la sévérité de cette condition4, 5. Différentes études réalisées en Europe montrent que hidrosadénite n'est pas rare maladie2, 4. Une étude danoise a révélé une prévalence de 4% en femmes2. Une étude communauté française chez les personnes de plus de 15 ans qui était basée sur un questionnaire a montré une prévalence de 1% après 1 an 4. Une autre étude sur les jeunes adultes (18 à 33 ans) ayant subi le dépistage des maladies sexuellement transmissibles a montré une prévalence allant jusqu'à 4% 4. Les femmes sont plus souvent touchées avec un ratio femmes: hommes diversement rapporté que de 3:1 à 4:12,4. Les femmes sont également signalés comme étant plus susceptibles d'avoir hidradénome suppurée génitaux-4.
Rapport de cas
DD un homme de 54 ans s'est présenté avec de multiples tuméfactions péri. Les gonflements et avait été sur pied pour une période de 30 ans, mais cette dernière récolte avait persisté pendant 16 mois. Il n'y avait pas eu des relations sexuelles, de l'instrumentation anale ou la radiothérapie.
Il n'avait pas de gonflements dans les aisselles, ni dans les aines.
Son poids était de 67 kg et 1,78 m de hauteur avec un indice de masse corporelle = 21. L'examen physique a montré de multiples tuméfactions péri-anales avec des sinus plusieurs décharge de pus (Figure 1)
L'hématocrite était de 33%. L'écoulement purulent s'est Staphylococcie aureus sensibles à la ciprofloxacine.
L'urée, électrolytes et de la créatinine étaient normales. Nombre de leucocytes était totale 14.3x109 / L avec des différentiels de neutrophiles, lymphocytes 58% 34% 6%, monocytes et les éosinophiles 2%. Il y avait un décalage vers la gauche dans les neutrophiles. Les plaquettes étaient adéquats et les globules rouges a montré stomatocytes +, + anisocytose et les cellules cibles +. Ag HBs était réactif tout en anti VHC et le VIH dépistage étaient non réactif.
Des biopsies ont été prises par incision des masses et la constatation histologique était épithélium pavimenteux stratifié recouvrant un stroma œdémateux lâche, au sein duquel ont été vus fistules entourées de zones de fibrine-purulente l'inflammation. Il n'y avait aucune preuve de malignité.
Le patient a orales 500mg ciprofloxacine deux fois par jour pendant cinq jours, selon le rapport de sensibilité et est géré avec 300 mg de clindamycine par voie orale deux fois par jour 300 mg de rifampicine et orale deux fois par jour pendant trois mois. Il montre une bonne réponse.
Discussion:
La pathogénie de l'hidrosadénite reste incertaine. Cependant, les rapports actuels compréhension qu'il est une maladie multifocale, dans lequel l'atrophie des glandes sébacées est suivie par une inflammation lymphocytaire précoce et une hyperkératose de l'unité pilo-sébacée. Elle est suivie par la destruction du follicule pileux et le granulome formation4, 5. Il est postulé que le processus de guérison subséquents produisent des cicatrices et formation d'un tractus sinusal - les processus qui sont exacerbés par altération de l'intégrité mécanique de l'épithélium du tractus sinusal 4. Des études récentes indiquent que l'interleukine-12-interleukine 23 voie et facteur de nécrose tumorale alpha sont impliqués dans la pathogenèse de l'hidrosadénite, en soutenant la thèse selon laquelle il s'agit d'une maladie inflammatoire ou immunitaire 4,5.
Infection bactérienne avec staphylocoques, Escherichia coli et Streptococcie est considérée comme un événement secondaire dans la pathogenesis5.
Le diagnostique d’hidrosadénite est généralement posé en clinique. À l'examen physique, il ya des caractéristiques enflammés et non nodules inflammatoires avec abcès évacuation dans les régions axillaires, inguinales et anaux-génitales. Les lésions parfois au-delà de ces zones et apparaissent autour de l'anus, sur les fesses ou sur le sein chez les femmes. Les nodules sont situés dans le derme profond et sont arrondies au lieu d'avoir la pointe, l'allure des furoncles 2 purulente simple. Lésions secondaires tels que granulomes pyogènes dans les ouvertures des sinus, des voies en plaques comme une induration, cicatrices replie et géants, comédons multi- têtes peuvent également être trouve 2.
Pour faire un diagnostic de hidrosadénite, le patient a habituellement une des options suivantes: -Active de la maladie avec une ou plusieurs lésions primaires dans un site désigné (aisselles, de l'aine ou de la région péri-anale) plus une histoire de trois ou plusieurs morceaux de déchargement ou douloureuse (abcès) dans les sites désignés depuis la puberté.
Inactive-maladie avec une histoire de cinq ans ou plus égouttage ou douloureux abcès comme des grumeaux dans des sites désignés depuis le début de la puberté, en l'absence de concurrente lesions6 primaire.
L'évaluation de la gravité de la maladie est généralement basée sur le système de classification Hurley: 4
I-étape: quelques lésions isolées sans laisser de cicatrices étendues. Les longues périodes de rémission peuvent retarder un diagnostic immédiat de hidrosadénite -Phase II: abcès récurrents ou uniques ou multiples lésions très éloignés les uns avec les fistules et des cicatrices. Les remises sont rares à ce stade. La plupart diagnostic d’hidrosadénite se produire à ce stade, et l'aiguillage vers la chirurgie est souvent indiquée.
-Etape III: l'étape la plus dévastatrice clinique. Elle est caractérisée par diffus, avec une large participation de multiples fistules et des abcès interconnexion à travers une large zone du corps. A ce stade, les lésions cicatricielles et suintantes sont communes. Parce que la rémission est peu probable, la chirurgie est le plus souvent recommandé, mais d'autres traitements peuvent être considérés et trié.6 Environ 1% des patients ont une progression au stade III maladie.4
Biopsies et de cultures bactériennes ne sont indiqués que dans les cas atypiques ou réfractaire. Études bactériologiques de routine des lésions dans hidrosadénite sont le plus souvent négatives, bien que les éruptions puissent être associées à une surinfection comprenant un éventail de bactéries, y compris le Staphylococcie aureus. Si une importante intervention chirurgicale est prévue, l'échographie peut aider dans l'évaluation préopératoire en identifiant l'extension infra Clinique des 4 lésions.
Rarement, le patient a de la fièvre ou est septique, ou les deux. Si le patient a de la fièvre ou des signes de saisis, d'autres travaux, telles que le nombre de globules, les hémocultures et la chimie doit être considérée 2.
Avec peu de données disponibles sur les essais cliniques randomisés sur le traitement de l’hidrosadénite, le choix entre plusieurs traitements signalés est généralement guidé par les résultats dans une série de cas ainsi que par l'expérience clinique et la disponibilité des différentes modalités de traitement. On conseille aux patients de contrôler leur poids et de s'abstenir de consommer du tabac. Le frottement de la peau affectée devrait également être évité 4.
Stade I est géré avec un traitement topique tandis que la thérapie systémique est utilisé chez les patients souffrant de maladies graves. La chirurgie est recommandée quand il ya des cicatrices prise en charge médicale offre peu d'avantages dans cette situation.
Le traitement topique de clindamycine avec 10mg/ml deux fois par jour pendant trois mois a été signalé à réduire le nombre d'abcès, nodules et pustules4, 7. Injections intra-lésionnelles de glucocorticoïdes (par exemple, la triamcinolone, 2 à 5 mg) pour les lésions individuelles a également été signalée, même si cela n'a pas été bien étudié 4.
Dans les situations où le traitement topique est insuffisante, des antibiotiques oraux (souvent ceux qui ont des propriétés anti-inflammatoires et immun modulatrices) sont couramment utilisés. Un petit essai randomisé comparant le traitement par la tétracycline orale à une dose de 500 mg deux fois par jour avec la clindamycine topique tel que décrit précédemment montré aucune supériorité du traitement par voie orale 4. Alternativement, une antibiothérapie combinée est recommandée. Une association de clindamycine et la rifampicine, chacun à une dose de 300 mg deux fois par jour ont été signalés à réduire la gravité de la maladie et de produire une amélioration significative de la qualité de vie4, 8 autres médicaments qui ont été rapportés comme étant utiles dans la min cycline comprennent en combinaison avec la rifampicine 8 .
Les anti-androgènes sont parfois utilisés chez les femmes. Un schéma combine éthinylestradiol donné de jours 5 à 25 du cycle menstruel en plus de l'acétate de cyprotérone donnée le jour 5 par 14,4 Un autre combine l'éthinylestradiol et d'acétate cyptoterone donnée le jour du cycle de 5 à 25. Tous deux ont été signalés à réduire la fréquence des abcès, la quantité de décharge et le degré de la douleur et de l'inconfort 4.
Immunosuppresseurs systémiques ont été récemment préconisés pour les patients souffrant de maladies graves. La nécrose tumorale inhibitrice de l'infliximab facteur-alpha a été utilisée avec résultats9 bonne. Il est administré à une dose de 5 mg par kilogramme de poids corporel aux semaines 0, 2 et 6. D'autres agents qui ont été utilisées avec succès comprennent l'étanercept (50 mg deux fois par semaine) et l'adalimumab (40 mg toutes les deux semaines après une dose de charge de 80 mg) 4,10.
La chirurgie est utilisée chez les patients qui ont des cicatrices vaste et chez les patients de stade III de la maladie. Incision et drainage est découragée car elle conduit généralement à répétition. La chirurgie peut être limitée impliquant l'excision localisée de fistules, des kystes et d'abcès toits présentant des plaies laissées ouvertes pour guérir par intention4 secondaire. Des procédures plus larges impliquant une excision large de toute la peau pileuse dans les zones touchées et de la couverture des plaies après une greffe de peau donne de meilleurs résultats mais peut nécessiter gravement mutilant procedures4, 11.
L'utilisation de lasers de dioxyde de carbone et de néodyme: yttrium-aluminium-grenat laser a été rapportée chez des patients atteints de la maladie grave avec une bonne results4. La radiothérapie a également été signalé, mais l'utilisation est limitée en raison concernent que sur le long terme, les risques peuvent l'emporter sur avantages4, 12. En conclusion, hidrosadénite est une maladie pénible. Indice élevé de suspicion et des enquêtes pertinentes permettraient d'améliorer le diagnostic précoce; plusieurs options sont disponibles pour le traitement avec de bons résultats en fonction du stade de la maladie.
RÉFÉRENCES
- Heidi N. anus. Dans: CM Townsend, Beauchamp RD, Evers BM, Mattox KL (Editors). Textbook Sabiston de la chirurgie base de la pratique chirurgicale moderne. 17e édition Vol.2 2004, Elsevier, Philadelphia : 1483-1512.
- N. Shah hidrosadénite: un défi thérapeutique. Am Fam Physician. 2005: 72 (8): 1547-1552.
- Mundy LM, Doherty GM, Cobb JP. L'inflammation, les infections, et un traitement antimicrobien. Dans: Doherty GM, Way LW (Editors). Courant Diagnostic et traitement chirurgical. 12e édition. Le Graw Mc - Hill Compagnies. États-Unis d'Amérique. 2006: p 97-126.
- Jemec GBE. Hidrosadénite. N Engl J Med. 2012; 366: 158-164.
- Yazdanyar S, Jemec GB. Hidrosadénite suppurée: une revue de la cause et le traitement. Curr Opin Infect Dis. 2011; 24 (2): 118-123.
- Beshara MA. Hidrosadénite suppurée: Outil Un clinicien pour le diagnostic précoce et le traitement. L'infirmière praticienne: Le journal américain des soins de santé primaires. 2010. 35 (5): 24-28.
- Yazdanyar S, Jemec GB. Hidrosadénite suppurée: une revue de la cause et le traitement. Curr Opin Infect Dis. 2011; 24 (2): 118-123.
- Mendonca CO, Griffiths CE. Traitement d'association clindamycine et la rifampicine pour hidrosadénite. Br J Dermatol. 2006; 154 (5): 977-978.
- Haslund P, Lee RA, Jemec GB. Traitement des hidrosadénites avec facteur de nécrose tumorale-alpha inhibiteurs. Acta Derm Venereol. 2009; 89 (6): 595-600.
- Van der Zee HH, Laman JD, de Ruiter L, Dik WA, Prens EP. L'adalimumab (nécrose antitumorale du facteur alpha) traitement d’hidrosadénite améliore l'inflammation cutanée: une étude in vivo et ex situ. British Journal of Dermatology. 2012; 166 (2): 298-305.
- Un Menderes, Sunay O, H Vayvada, M. Yilmaz prise en charge chirurgicale de l’hidrosadénite. Int J Med Sci. 2010; 7 (4): 240-247.
- Trombetta M, Weert ED, Parda D. Le rôle de la radiothérapie dans le traitement d’hidrosadénite: cas clinique et revue de la littérature. Dermatologie Journal en ligne. 2010; 16 (2): 16
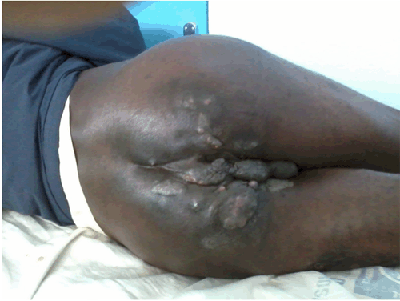
Figure 1: Patient présentant une hidrosadénite péri anale
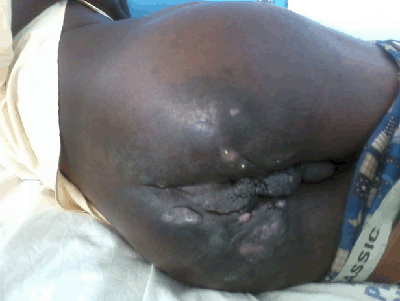
Figure 2: Pus de décharge de sinus chez le même patient